Doenças e Tratamentos

A dor na coluna é a segunda causa mais comum de procura ao atendimento médico, ficando atrás apenas das infecções de vias aéreas. Cerca de 80% da população adulta terá ao menos uma crise de dor na coluna durante a vida; o que torna esse sintoma, uma das principais causas de incapacidade para o trabalho e absenteísmo, gerando grande custo econômico e social.
Anatomicamente, a coluna vertebral é dividida em quatro partes: cervical, torácica, lombar e sacro-coccígea. A dor na região lombar (lombalgia) é a mais comum, seguida da cervical (cervicalgia) e torácica (dorsalgia); dores na região sacro-coccígea, podem ocorrer, mas são menos comuns.
A estrutura responsável pela dor na coluna pode estar na região “interna”, composta pelo disco intervertebral, articulações facetarias, corpo da vértebra, arco posterior e componentes neurais; ou na região mais “externa”, composta pelos músculos, ligamentos e tendões. Além disso, doenças de outros órgãos vicerais, também podem dar dor referida para a coluna, com características particulares.
A grande maioria das dores na coluna, está relacionada a parte “externa”, e se deve a sobrecargas do dia-dia, má postura e ergonomia, falta de fortalecimento muscular e tensão (estresse). A dor é considerada aguda quando tem duração inferior a 6 semanas, subaguda de 6 a 12 semanas e crônica, quando superior a 12 semanas.
Alguns sinais de alarme (“red flags”), podem indicar que a dor na coluna seja sintoma de alguma doença mais grave.
- Infecção – Febre, pacientes imunodeprimidos, presença de infecção ativa em outro local, antecedente de tuberculose, usuários de drogas.
- Tumor – História de perda de peso rápida recente, dor crônica, dor em repouso, ausência melhora com medicação, história de tumor, tabagismo, idade avançada.
- Fraturas – Traumas de alta energia, osteoporose ou osteopenia, idosos.
- Compressão neural – Dor irradiada para os membros, perda de força, alteração da sensibilidade, disfunção urinária/fecal.
Na presença desses sinais deve haver melhor investigação, com exames de imagem: Rx, Tomografia Computadorizada ou Ressonância Magnética.
A grande maioria das dores na coluna, melhoram num período de 5 a 7 dias e respondem bem ao uso de analgésicos, anti-inflamatórios e relaxante muscular. Repouso por curto período (1 a 2 dias) e calor local (20 min 3 vezes ao dia), também ajudam na recuperação.
A fisioterapia e acupuntura demonstram bons resultados para casos que não respondem somente a medicação.
O fortalecimento da musculatura do CORE (abdome, coluna, diafragma e assoalho pélvico), por meio de exercícios funcionais ou pilates, ajudam a prevenir a dor na coluna e a degeneração precoce de suas estruturas.
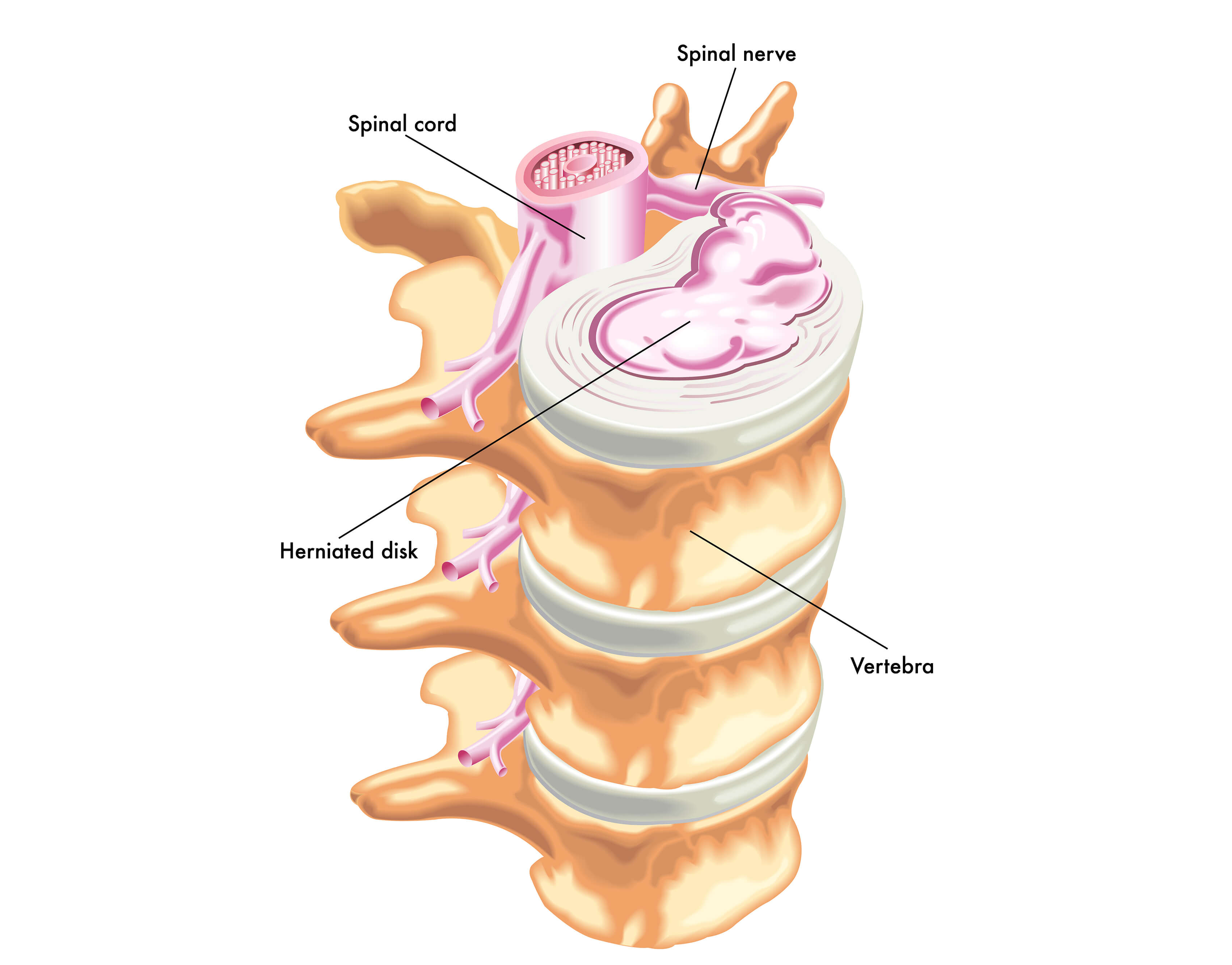
O disco intervertebral funciona como “amortecedor” aos impactos e carga sustentada pela coluna. A degeneração ou desgaste do disco inicia cedo, por volta dos 30 anos de idade. A partir dessa época, um exame de ressonância magnética já pode detectar algum abaulamento, lesão discal ou protrusão, mais comumente nos níveis lombares baixos (L4L5 e L5S1), que tem maior movimento e sustentam mais carga.
Ter alguma degeneração do disco intervertebral, não necessariamente significa ter dor na coluna ou irradiada para os membros inferiores, milhares de indivíduos tem alterações nos exames de imagem e são assintomáticos, portanto não é sempre que se deve responsabilizar uma protrusão discal vista num exame, por qualquer dor na coluna que venha apresentar durante a vida, existem outras estruturas que podem ser responsáveis pelo sintoma.
No entanto, uma hérnia de disco pode sim gerar dor lombar quando a lesão for aguda ou um disco degenerado sofrer sobrecarga, causando inflamação. Além disso, a hérnia de disco também pode comprimir alguma raiz nervosa e causar dor irradiada para o membro inferior, a famosa dor ciática ou ciatalgia, e quando associada a dor lombar, chamada de lombociatalgia.
O nervo ciático é formado por raízes nervosas que saem da coluna na região lombossacra, quando uma dessas raízes é comprimida por uma hérnia de disco, apesar do problema estar na coluna, a dor é irradiada para o glúteo e membro inferior, podendo estar acompanhada de alteração da sensibilidade (amortecimento, formigamento, anestesia…) e diminuição da força em determinado grupo muscular.
O tratamento da hérnia de disco lombar só requer cirurgia imediata em 2 situações: na síndrome da cauda equina, quando uma hérnia de grande dimensão comprime todo o canal e o indivíduo apresenta anestesia em sela (região do períneo e interna das coxas), disfunção do controle para urinar ou evacuar e perda de força; ou quando a perda de força de um determinado grupo muscular é tão importante que gera incapacidade para movimentação. Essas 2 situações são bem raras, mas requerem tratamento cirúrgico de urgência para minimizar possíveis sequelas.
Geralmente existe bastante espaço para o tratamento não cirúrgico das hérnias de disco lombares, esse tratamento consiste no uso de medicação específica, fisioterapia para controle da dor e posteriormente, fortalecimento e acupuntura. Na fase aguda, é recomendado evitar as posições que causam maior desconforto e carregar peso, principalmente com o tronco fletido. Quando o indivíduo não evolui bem com esse tratamento e a dor segue incapacitante, indica-se o tratamento cirúrgico.
Nos casos de pequenas hérnias que não respondem ao tratamento clínico, ainda se pode tentar um bloqueio da raiz acometida. Esse procedimento consiste em infiltrar uma pequena quantidade de anestésico e corticoide ao redor do nervo e disco acometido, na tentativa de desinflamar o local. Para casos bem selecionados, esse procedimento tem alta taxa de sucesso. Com a melhora da dor, o paciente evolui melhor na fisioterapia, podendo evitar a cirurgia aberta.
Para hérnias que causam maior compressão e não responderam ao tratamento clínico, a melhor alternativa é a microdiscectomia, que consiste na descompressão da raiz acometida por meio da retirada do fragmento de disco degenerado que estava causando efeito compressivo. Atualmente esse procedimento é considerado simples, com abordagem focada somente no nervo acometido. O procedimento cirúrgico dura, aproximadamente, 2 horas e o paciente pode caminhar no mesmo dia e ir de alta hospitalar no dia seguinte. Não há necessidade de colocar nenhum implante no lugar do fragmento retirado, já que este estava degenerado e corresponde a pequena parcela do volume do disco (inferior a 10%).
A recuperação da microdiscectomia costuma ser tranquila, o paciente não precisa ficar acamado, mas deve evitar esforço físico, principalmente nos primeiros 10-14 dias, até retirar os pontos e iniciar fisioterapia, nessa época, também pode voltar a dirigir.
Atletas tem uma taxa aproximada de retorno a prática esportiva profissional, de 90% num período de 6 meses. A evolução da técnica cirúrgica para tratamento da hérnia de disco, tornou esse procedimento mais simples e menos invasivo, com excelentes resultados.
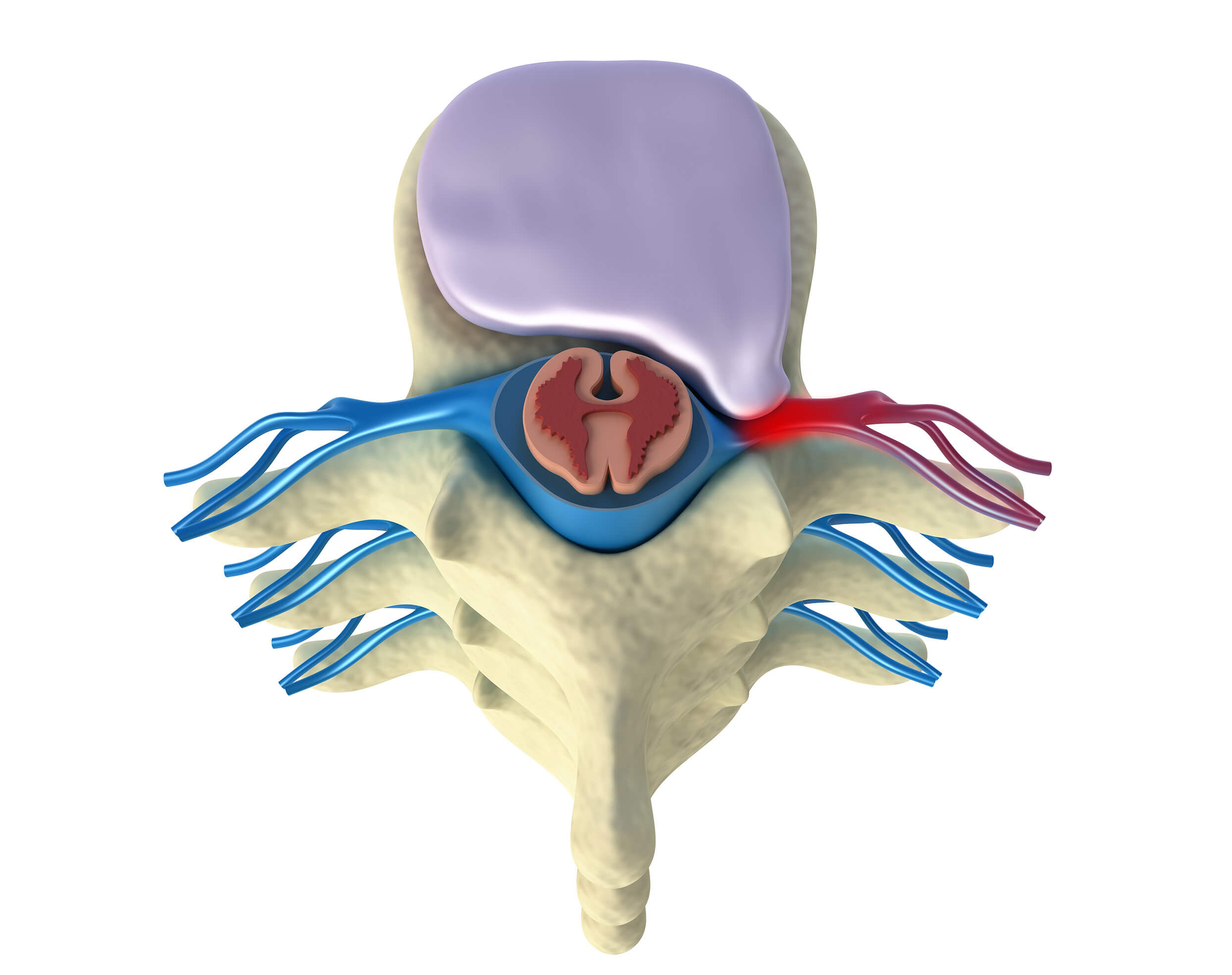
A hérnia de disco cervical é um pouco menos comum do que a lombar, também se trata de uma degeneração de um disco intervertebral na região cervical, estando relacionada a predisposição genética, associada a sobrecarga, fraqueza muscular, má postura e falta de ergonomia.
Grande parte dos indivíduos que apresentam degeneração de um disco cervical, também pode ser assintomática, no entanto, a grande diferença da região cervical para a lombar, é a presença da medula no interior do canal vertebral (na região lombar não existe mais medula, apenas o agrupamento das raízes nervosas dentro do saco dural, chamado de cauda equina).
Além de causar dor no pescoço, as hérnias de disco cervicais podem comprimir as raízes nervosas, causando dor irradiada para o membro superior, chamada de braquialgia ou cervicobraquialgia, podendo estar acompanhada de alteração da sensibilidade (amortecimento, formigamento, anestesia…) e diminuição da força em determinado grupo muscular.
Diante dessa situação, é iniciado tratamento clínico com medicação específica, fisioterapia e acupuntura. Somente na falha desse tratamento é indicada cirurgia, que geralmente é realizada pela frente (via anterior), com retirada de todo disco e substituição por implante com fixação e fusão do nível acometido, ou, em alguns casos, por trás (via posterior), com descompressão da raiz nervosa acometida por meio da retirada do fragmento de disco herniado.
Quando uma hérnia de disco cervical comprime a medula, o indivíduo pode apresentar, além da alteração da sensibilidade e perda de força nos membros superiores; perda de equilíbrio e alteração da marcha (base alargada), dificuldade de realizar movimentos finos com as mãos, reflexos exaltados e disfunção do controle urinário e intestinal. Esse quadro é conhecido como mielopatia, e necessita de tratamento cirúrgico pois o atraso na descompressão pode implicar em sequelas irreversíveis.
O tempo de recuperação da descompressão e artrodese cervical é semelhante ao da hérnia lombar, o paciente não precisa ficar acamado, mas deve evitar carregar peso, principalmente nos primeiros 10-14 dias, até retirar os pontos e iniciar fisioterapia, nessa época, também pode voltar a dirigir.
O retorno a atividade esportiva sem contato, ocorre em cerca de 2 meses, conforme evolução na fisioterapia, para modalidades com contato, deve-se esperar confirmação da fusão do nível operado, em exame de radiografia ou tomografia, com tempo mínimo de 3 meses. Atletas submetidos a descompressão e artrodese cervical apresentam taxa de retorno à atividade esportiva profissional superior a 80%, num período de 6 meses.
O uso de infiltrações epidurais com corticoides particulados é proscrito na região cervical pelo risco de obstrução de vasos que nutrem a medula, podendo causar dano neural.
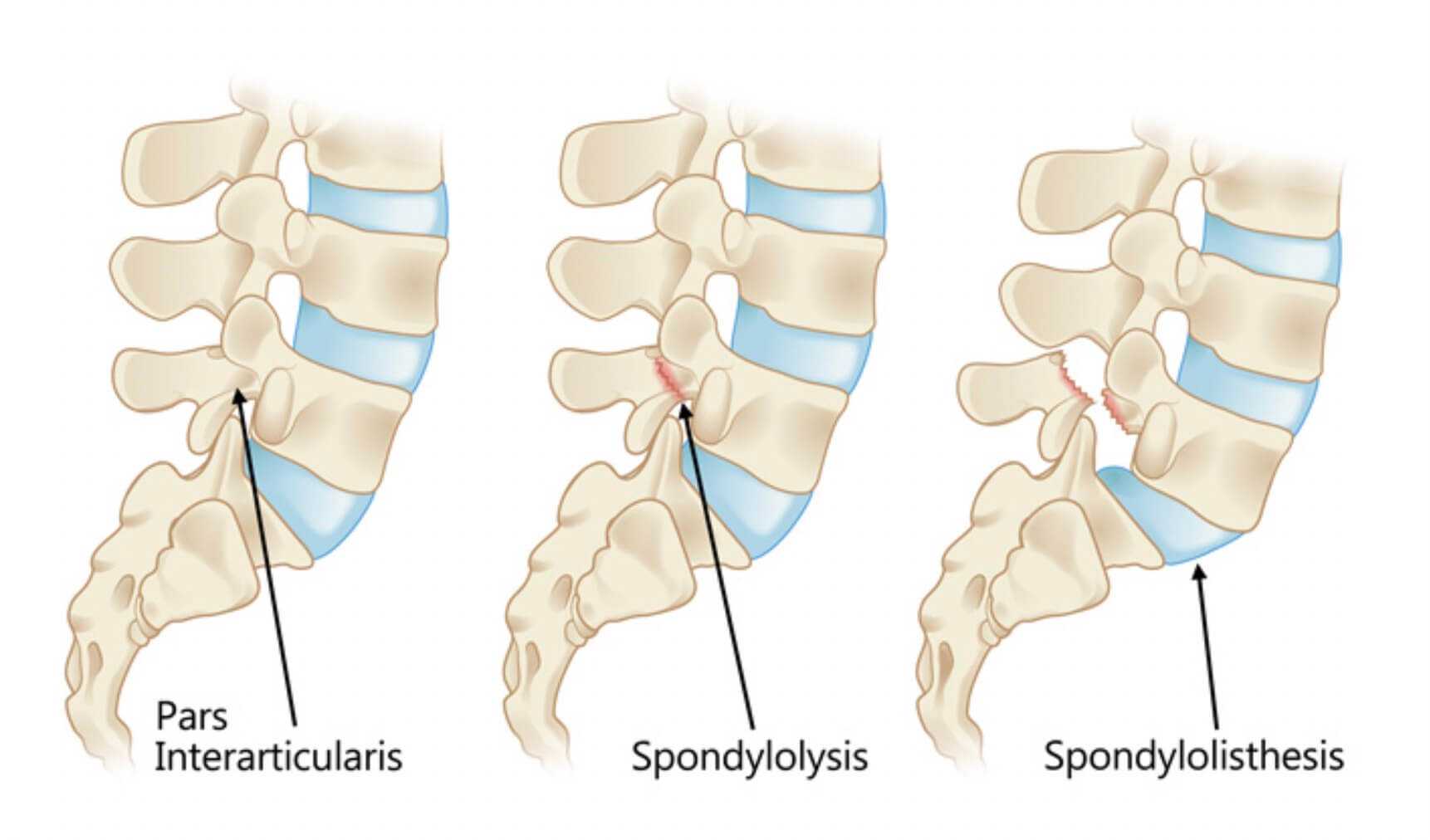
A espondilolistese é o “escorregamento” de uma vértebra em relação a vertebra imediatamente inferior. Existem algumas causas para que isso aconteça, sendo as principais a ístmica (ou lítica) e a degenerativa.
A espondilolistese ístmica, ocorre em indivíduos jovens com aumento da lordose lombar; o impacto repetido do processo articular inferior da vértebra de cima, sobre o istmo da vértebra de baixo, causa uma fratura por estresse dessa região, implicando na perda do mecanismo de “gancho” de uma vértebra em relação a outra, gerando instabilidade e podendo haver esse deslocamento.
O quadro inicial é de dor lombar, principalmente durante atividade física, e o tratamento se dá com analgesia, repouso e fisioterapia. A dor lombar é gerada inicialmente pela fratura e posteriormente pela instabilidade. Caso ocorra escorregamento da vértebra, as raízes nervosas do nível acometido podem ser comprimidas e também causar dor irradiada para o membro inferior.
Na falha do tratamento clínico, a cirurgia está indicada para descompressão das raízes, reparo da fratura por estresse ou fusão do nível acometido para estabilização do escorregamento. Essa lesão é comum em atletas jovens que praticam modalidades que necessitam de movimento repetido de extensão da coluna, como ginástica, levantamento de peso, judô, tênis, voleibol, entre outros.
A espondilolistese degenerativa, ocorre em indivíduos mais velhos, e a perda do mecanismo de contensão de uma vértebra em relação a outra, se dá pelo desgaste das articulações. Esses indivíduos já tem um grau moderado de artrose na região acometida, que somada a instabilidade gerada, pode causar dor lombar. O escorregamento da vértebra, juntamente com a formação de osteófitos, calcificação de ligamentos e do disco intervertebral e hipertrofia das articulações e ligamentos, pode causar compressão das raízes nervosas e do canal vertebral como todo, gerando dor irradiada para os membros inferiores, alteração da sensibilidade e perda de força. Por se tratar de um quadro degenerativo, os sintomas vão progredindo lentamente. O tratamento inicial é realizado com uso de medicação e fisioterapia.
Não havendo resposta ao tratamento clínico, a cirurgia está indicada para descompressão das raízes e do canal vertebral, e fusão do nível acometido para estabilização do escorregamento.
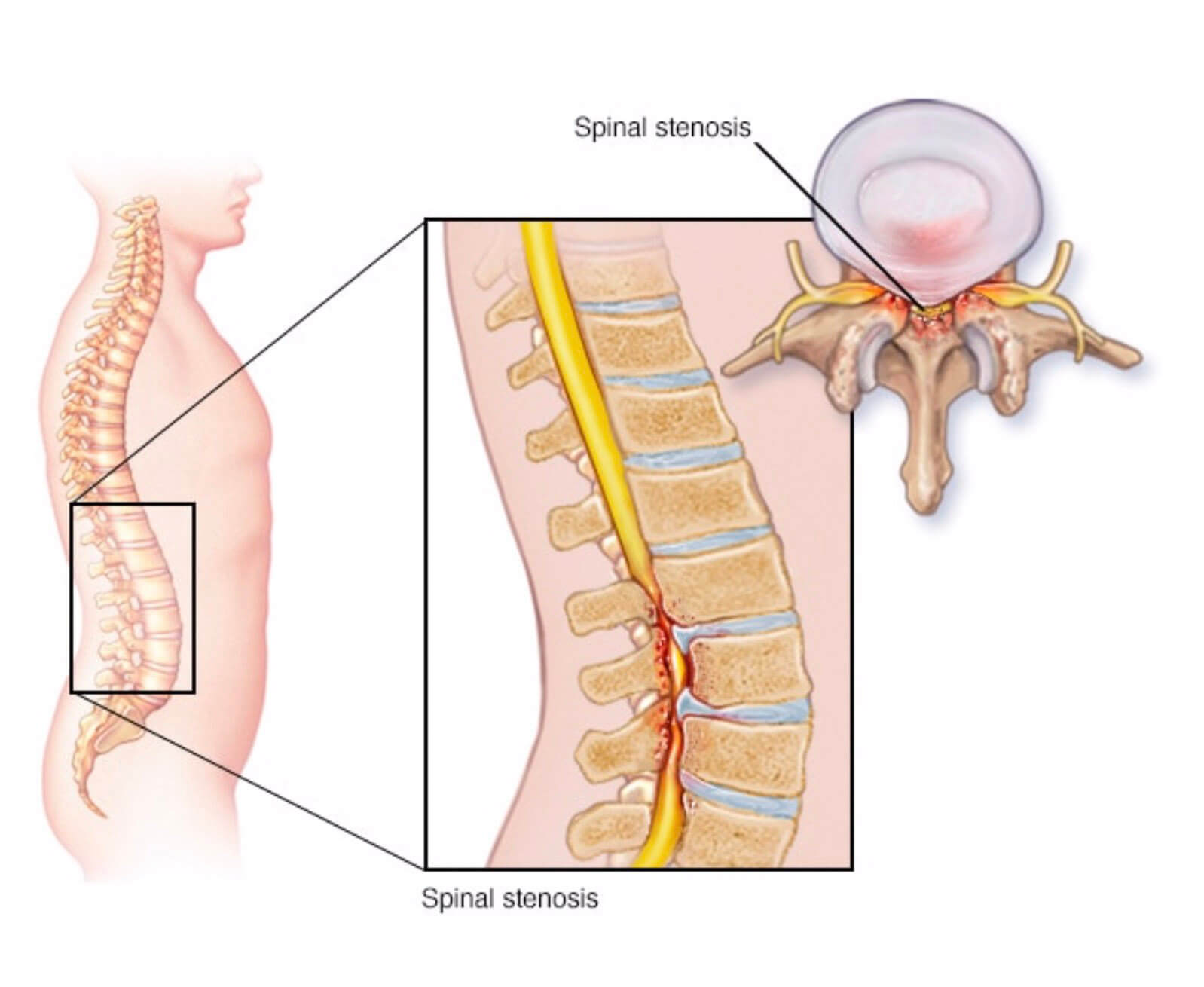
A estenose ou estreitamento do canal lombar é caracterizada pela diminuição do diâmetro do canal vertebral, e possui duas principais causas, a congênita e adquirida.
A estenose congênita pode ser idiopática (sem causa definida) ou estar relacionada a acondroplasia e outras doenças que alteram a formação do canal vertebral. Nesses casos, pequenas degenerações já irão causar sintomas.
A causa mais comum de estenose adquirida é degenerativa. A degeneração ou desgaste da coluna, é um processo natural e já se inicia por volta da terceira década de vida, sendo inicialmente assintomática. Não é incomum indivíduos assintomáticos encontrarem protrusões e abaulamentos discais, hipertrofia e algum grau de degeneração facetaria ao realizarem ressonância magnética.
Em alguns casos, a evolução da degeneração irá provocar o estreitamento do canal vertebral e compressão neural. O processo se inicia com a diminuição da altura do disco intervertebral na região anterior da coluna, esse disco degenerado, pode abaular para o interior do canal vertebral, já ocupando algum espaço. Como consequência, ocorre aumento da pressão nas articulações facetarias localizadas na região posterior da coluna e “enrugamento” ou hipertrofia do ligamento amarelo para dentro do canal vertebral. O aumento da pressão, causa hipertrofia e futura degeneração das articulações facetarias, e até possíveis “escorregamentos” (listeses) que também ocupam espaço do canal vertebral. O conjunto formado pela degeneração discal, hipertrofia do ligamento amarelo e degeneração facetaria, causam a estenose do canal lombar.
Os sintomas causados pela compressão em regiões mais laterais do canal, são: dor irradiada para um dos membros inferiores, alterações da sensibilidade (amortecimento, formigamento, câimbras, choque ou queimação) e perda da força. Quando a compressão é central e ocupa todo o canal, os dois membros são acometidos, num quadro chamado de claudicação neurogênica, no qual ao ficar muito tempo em pé ou caminhar, o indivíduo apresenta desconforto na região lombar baixa, com irradiação para os glúteos, região posterior da coxa e panturrilhas. A sensação é que as pernas vão ficando mais “pesadas”, o sintoma é aliviado com repouso e ao inclinar o tronco para frente, aumentando um pouco o espaço do canal vertebral. Por se tratar de uma doença progressiva, o indivíduo pode se tornar sintomático ao andar pequenas distâncias ou até mesmo ao ficar em pé.
O tratamento inicial da estenose, se dá com medicação anti-inflamatória e analgésicos, além de fisioterapia. O fortalecimento da musculatura do abdome e da coluna, diminui a sobrecarga no disco e articulações, diminuindo a velocidade da degeneração.
As infiltrações transforaminais e facetarias, com anestésico e corticoide, são efetivas para aliviar crises de dor lombar ou irradiada para um dos membros, quando a compressão é lateral, acometendo as raízes nervosas; porém, são pouco efetivas nos casos de estenose central com claudicação neurogênica. Nos casos refratários as infiltrações, estenoses graves ou centrais, o tratamento cirúrgico é indicado.
A descompressão é realizada nos casos de compressões isoladas, sem instabilidade da coluna. Nos casos de compressões centrais associadas a regiões laterais do canal (recesso lateral ou forame) ou na presença de instabilidade (listeses), a artrodese (fusão do nível acometido com parafusos), pode ser associada a descompressão.
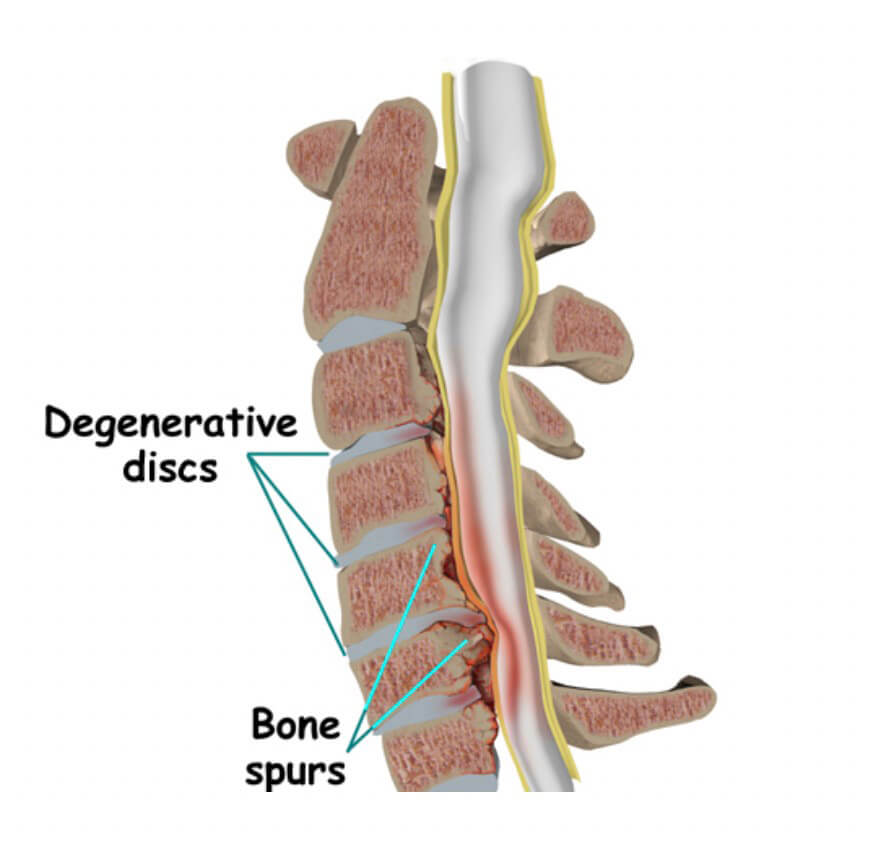
A estenose ou estreitamento do canal cervical é caracterizada pela diminuição do diâmetro do canal vertebral, causando compressão medular. Alguns indivíduos, já possuem algum grau de estenose congênita e estão predispostos a apresentarem sintomas com menor grau de degeneração.
Diferente da região lombar, a medula está presente no interior do canal cervical, ela se estende do forame magno, na junção crânio-cervical até a altura da primeira vértebra lombar onde está situado o cone medular. A medula possui um tecido muito mais sensível a compressões que a cauda equina (região lombar), portanto compressões medulares na região cervical, requerem extrema atenção, para evitar possíveis sequelas.
A causa mais comum de estenose cervical, também é degenerativa. O desalinhamento da coluna cervical, com retificação ou até inversão da lordose, impacta significativamente na fisiopatologia da estenose cervical, juntamente com a degeneração discal e facetaria, hipertrofia do ligamento amarelo e calcificação do ligamento longitudinal posterior.
Os sintomas causados pela compressão em regiões laterais do canal, são: dor irradiada para um dos membros superiores, alterações da sensibilidade (amortecimento, formigamento, câimbras, choque ou queimação) e perda da força. Quando a compressão é central e ocupa todo o canal, os quatro membros podem ser acometidos, num quadro chamado de mielopatia cervical, no qual o indivíduo pode apresentar perda do equilíbrio, alteração da marcha, dificuldade para realizar movimentos finos com as mãos, alteração da força e sensibilidade nos membros, espasticidade e hiperreflexia. Por se tratar de uma doença progressiva, o indivíduo pode evoluir com limitação para locomoção, atividades básicas do dia-dia e alterações da função urinária e intestinal em casos avançados.
O tratamento inicial, se dá com medicação e fisioterapia. O fortalecimento da musculatura do pescoço e cintura escapular, e a melhora do alinhamento cervical, diminui a sobrecarga no disco e articulações, diminuindo a velocidade da degeneração.
As infiltrações transforaminais e facetarias cervicais, são menos indicadas, pelo risco de lesão medular iatrogênica, e quando realizadas, os corticoides particulados, não devem ser utilizados.
Para evitar possíveis sequelas, o tratamento cirúrgico da estenose cervical, costuma ser indicado mais rapidamente que na região lombar, a cirurgia por trás (via posterior), está indicada para descompressão em indivíduos que tem lordose preservada, podendo ou não ser associada a artrodese (fusão cervical). Já a cirurgia pela frente (via anterior), é mais comum na região cervical e acessa a região anterior da medula após a retirada do disco intervertebral (discectomia) e em alguns casos, do corpo vertebral (corpectomia parcial ou total), essas estruturas são substituídas por implantes e a fusão dos níveis acometidos é realizada.
O Coccix é composto por 4 ou 5 peças ósseas e corresponde ao que seria o resquício de uma “cauda” no ser humano. A dor na região do cóccix é chamada de coccigodínia e possui duas principais causas: traumática e atraumática.
A coccigodínia traumática ocorre geralmente após uma queda com trauma no local, podendo ou não estar associada a fratura, nessa região, as peças coccígeas são bem superficiais, principalmente em indivíduos com menor concentração de tecido gorduroso e muscular no local.
Após o trauma, a dor geralmente melhora com analgesia e proteção local, num período de duas semanas; podendo chegar a três meses nos casos de fraturas. Em alguns casos, a dor pode se tornar crônica, necessitando de fisioterapia, infiltrações ou até tratamento cirúrgico.
As principais causas de coccigodínia atraumática, são distúrbios posturais para sentar e hipermobilidade do cóccix. As crises podem aparecer após viagens longas ou períodos em que se ficou sentado por muito tempo em acentos rígidos e desconfortáveis. Indivíduos com menor concentração de tecido gorduroso e muscular no local, também estão mais predispostos a apresentar o sintoma.
O tratamento inicial da coccigodínia se dá com medicação, fisioterapia e proteção local, sendo comum o uso de almofadas em formato de rosca. Na falha desse tratamento, a infiltração de anestésico e corticoide no local e do gânglio ímpar, responsável pela inervação da região pode resolver os sintomas. Para os casos crônicos, refratários a fisioterapia e infiltrações, indica-se a retirada cirúrgica do cóccix.
Por causar dor na mesma região, o Cisto Pilonodal é um dos principais diagnósticos diferenciais da coccigodínia e pode ser diagnosticado clinicamente ou com exame de ultrassom.
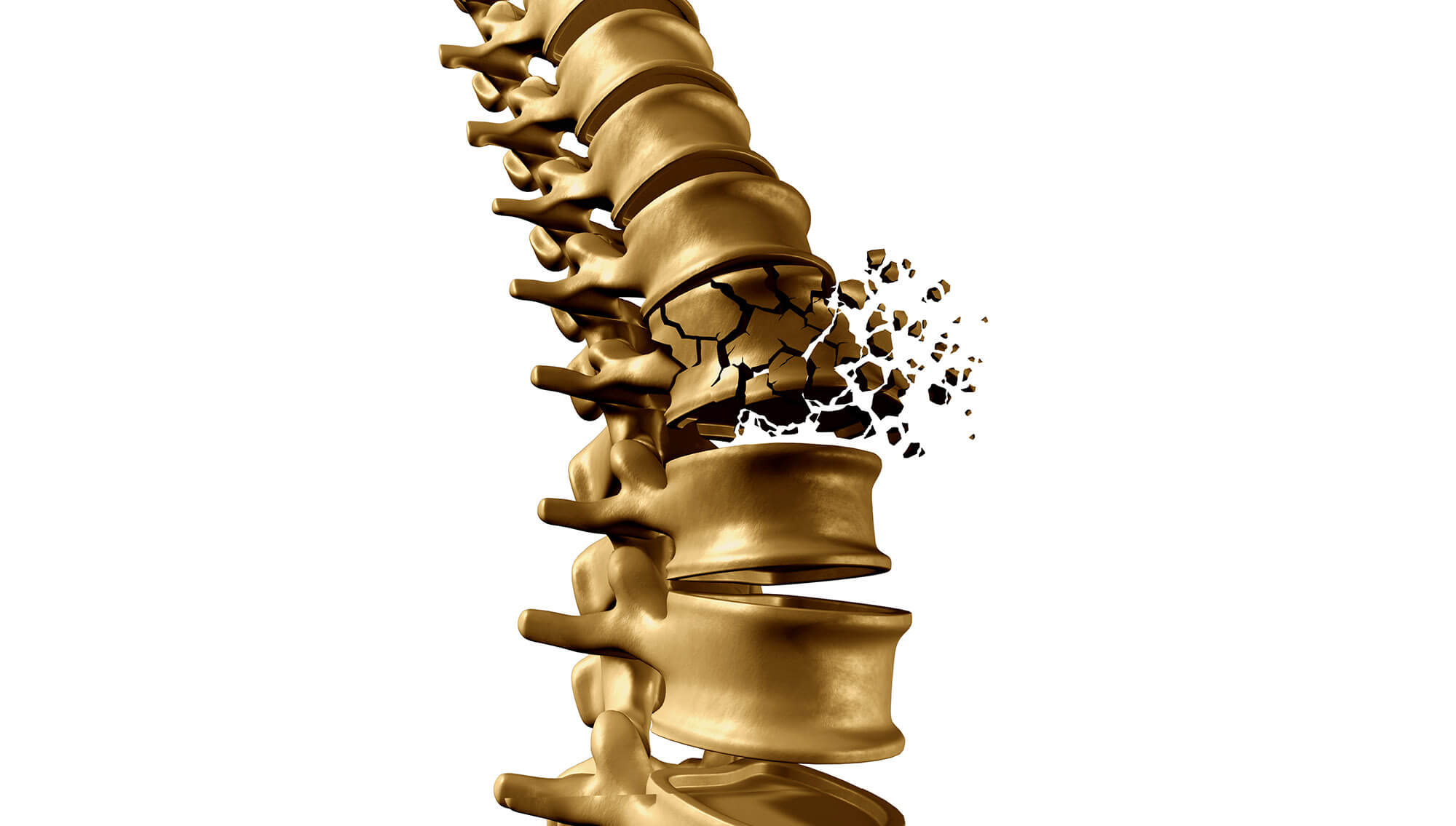
As fraturas da coluna vertebral são decorrentes de traumas de alta energia em pacientes jovens ou de baixa energia em indivíduos com osteoporose. Estão entre as principais causas de fraturas: acidentes automobilísticos, queda de altura, ferimentos com arma de fogo, atividade esportiva e mergulho em água rasa.
Pelo risco de lesão e possível sequela neurológica, indivíduos com suspeita de fratura da coluna, devem receber adequado atendimento pré-hospitalar, com colocação de colar cervical, mobilização em bloco e transporte em prancha rígida, até a transferência ao hospital de referência.
A gravidade da fratura está associada a lesão concomitante de estruturas neurais, lesão ligamentar na coluna, porcentagem e gravidade do acometimento do corpo vertebral. Fraturas sem acometimento neurológico e mecanicamente estáveis, normalmente são tratadas com coletes ou colar cervical. A estabilidade mecânica, está relacionada a capacidade da coluna em resistir as cargas fisiológicas do dia-dia, sem deformação progressiva e risco de compressão neural.
São consideradas fraturas estáveis, impacções dos corpos vertebrais com pouca perda de altura e angulação, e fraturas do processo transverso ou processo espinhoso sem lesão ligamentar associada. O tempo estimado para consolidação dessas fraturas é de 12 semanas.
Fraturas com déficit neurológico ou mecanicamente instáveis, necessitam de tratamento cirúrgico de urgência, sendo normalmente realizada descompressão e artrodese dos níveis acometidos.
Fraturas de baixa energia em pacientes com osteoporose, são inicialmente tratadas com órteses. Nos casos em que a dor não foi controlada com analgesia potente e uso de coletes ou em casos de deformidade progressiva, pode ser indicada cifoplastia ou vertebroplastia, procedimentos percutâneos guiados por radioscopia, para cimentação do corpo vertebral fraturado.
É definida como escoliose, a curvatura da coluna no plano frontal. Diferente do plano sagital (perfil), que possui curvaturas normais (lordose cervical e lombar e cifose torácica), a coluna deve ser reta no plano frontal.
As escolioses podem ser estruturadas (rígidas) ou flexíveis. Normalmente, as escolioses flexíveis, não apresentam rotação associada e são compensatórias a assimetrias dos membros inferiores, ou relacionadas a contraturas musculares ou postura de defesa a alguma compressão ou lesão (antálgicas).
As escolioses estruturadas possuem três principais causas: idiopática, congênita e neuromuscular.
A escoliose idiopática do adolescente é a mais comum, acometendo principalmente jovens do sexo feminino, não possui causa única definida, admitindo-se ser multifatorial com componentes genéticos e ambientais. A presença de rotação dos corpos vertebrais com formação de giba torácica ou lombar é característica. O tratamento preconizado é observação e acompanhamento regular para curvas de até 20 graus, uso de coletes para curvas de 20 a 40 graus que ainda tiverem potencial significativo de crescimento; e tratamento cirúrgico para curvas acima de 50 graus, ou curva muito desequilibradas que causem deformidades importantes.
A escoliose congênita está associada a malformações intrauterinas da coluna, com falhas de formação ou segmentação que geram hemivértebras ou barras ósseas, essas são responsáveis pelo crescimento assimétrico da coluna gerando escoliose. Muitas vezes ocorre correção natural da escoliose, com o crescimento da coluna, no entanto, em alguns casos onde a deformidade progride, é necessário tratamento cirúrgico.
A escoliose neuromuscular está associada a doenças neuromusculares como paralisia cerebral, Distrofia de Duchenne, Ataxia de Friedreich e Mielomeningocele. As alterações do tônus muscular durante a formação e crescimento da coluna provocam desvio do eixo correto, provocando escolioses de alto grau, que na maioria das situações, necessitam de tratamento cirúrgico para correção da deformidade, resultando em melhora da qualidade de vida dos pacientes e seus cuidadores.
A coluna vertebral, em qualquer segmento (cervical, torácico, lombar, sacral ou coccígeo) pode ser acometida por tumores. São tumores primários (originados das próprias estruturas e tecidos da coluna vertebral), ou secundários (também conhecidos como metástases, oriundos de outros órgãos e tecidos). Podem ser também benignos ou malignos, de acordo com a sua velocidade de crescimento, agressividade, e potencial de disseminação.
O quadro clínico comum é de dor referida na região acometida, com piora aos movimentos ou até mesmo em repouso. A depender da região acometida e de sua extensão para elementos neurais, podem ocorrer déficits sensitivos ou motores em determinado segmento do corpo, perda de coordenação e perda de equilíbrio.
O diagnóstico é feito através da história e exame clínico detalhado, com rastreamento de fatores de risco, e confirmado com exames (radiografia da coluna vertebral, tomografia computadorizada, ressonância magnética, cintilografia óssea da coluna ou PET scan). O tipo de tumor é diagnosticado mediante biópsia da lesão e análise anatomopatológica.
O tratamento leva em conta o tipo tumoral, grau de acometimento das estruturas neurais, extensão da doença, condição clínica do paciente, presença de instabilidade vertebral (incapacidade da coluna em exercer sua função de sustentação). O trabalho é multidisciplinar, envolvendo cirurgia, quimioterapia, radioterapia e suporte clínico.
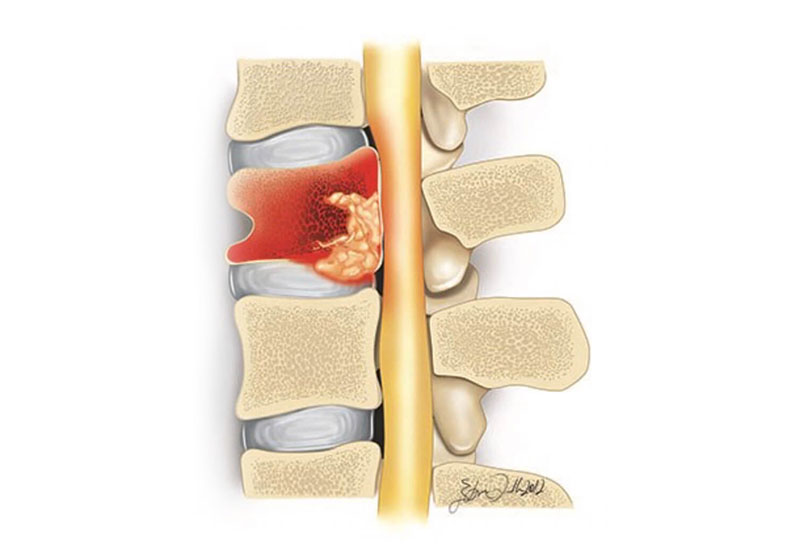
A infecção da coluna vertebral pode ser causada por bactérias ou fungos, acometendo principalmente pacientes imunodeficientes ou com alguma outra infecção já instalada. Outra causa significativa é após algum procedimento cirúrgico, a maioria das infecções pós-operatórias ocorre de três dias a três meses após a cirurgia.
O acometimento pode ser no corpo vertebral (espondilite), discos intervertebrais (discite) ou ambos (espondilodiscite).
Os germes mais comuns são bactéria piogênicas ou mycobacterium tuberculosis (cerca de 50% das tuberculoses ósseas acometem a coluna vertebral e podem causar o “Mal de Pott”)
Já as infecções do canal vertebral, podem formar um abscesso epidural, que é uma infecção que se desenvolve no espaço ao redor da dura-máter (tecido que envolve a medula espinhal e as raízes nervosas). O abscesso subdural é bem mais raro e afeta o espaço entre a dura-máter e a aracnoide (membrana fina da medula espinhal, entre a dura-máter e a pia-máter). Infecções por dentro do parênquima medular (tecidual) são chamadas de abscessos intramedulares.
Por último, as infecções dos tecidos moles adjacentes incluem lesões cervicais ou torácicas e abscessos lombares paravertebrais do músculo psoas.

Lesões da Coluna no Esporte

A dor na coluna pode ser causada por estruturas internas, como disco intervertebral, corpo da vertebra e articulações facetarias, ou estruturas externas, como musculatura, tendões e ligamentos.
O fortalecimento da musculatura do tronco e do abdome é fundamental no tratamento, por reestabelecer a harmonia e equilíbrio da musculatura e evitar a sobrecarga das estruturas internas.
Exercícios de recrutamento e fortalecimento isométrico, assim como alongamentos, possuem evidências positivas no tratamento de indivíduos com dor crônica na coluna. Num primeiro momento, exercícios aeróbicos com salto, rotação e qualquer sobrecarga na coluna devem ser evitados durante as crises, até que a dor diminua e a musculatura esteja fortalecida para diminuir o impacto.
Os exercícios aeróbicos que causam menor impacto para coluna são, natação, bicicleta estacionária, caminhada e hidroginástica, no entanto, após um programa de condicionamento da musculatura do “CORE” (músculos da coluna, abdome, diafragma e assoalho pélvico), o indivíduo estará liberado para atividades de maior impacto.
As modalidades que mais contemplam o fortalecimento do CORE, são o pilates e exercícios funcionais. Num ambiente de academia, exercícios realizados com a coluna reta ou apoiada, não são prejudiciais.
Os exercícios que mais causam lesões na coluna, são aqueles que envolvem levantamento de peso com o tronco inclinado para frente. Dentre eles destacam-se: o “stiff”, agachamento terra, agachamento simples e com barra, exercícios com remo e “leg press” (principalmente inclinado). Isso não significa que esses exercícios são proscritos, mas que devem ser realizados com maior cuidado, pois quando não realizados de forma correta, podem causar lesão na coluna.

A prática de atividade física está relacionada a melhora do condicionamento cardiovascular, diminuição de dores músculo-esqueléticas e de doenças relacionadas ao sedentarismo, melhora da imunidade e saúde mental, promovendo aumento da qualidade de vida.
No entanto a atividade física realizada de forma profissional e sem preparo prévio adequado, pode gerar lesões por sobrecarga (overuse ou overtrainning). Portanto, atletas profissionais, devem incluir na sua rotina a prática de exercícios de fortalecimento da musculatura do tronco e do abdome, além de prevenir as lesões, esses exercícios também aumentam a performance do atleta. Tudo isso deve estar associado ao apoio multidisciplinar de um medico do esporte, fisioterapeuta, educador físico e nutricionista, além de repouso adequado.
Já os atletas amadores que estão iniciando alguma modalidade ou já praticam esporte com certa frequência, também devem disponibilizar algum tempo do seu treino para o fortalecimento do CORE.

A espondilólise é uma causa comum de dor na coluna em atletas adolescentes. A incidência de espondilólise é especialmente alta em atletas que praticam esportes que envolvem flexão e hiperextensão repetida, combinadas com rotação; como mergulho, luta livre, levantamento de peso, tênis, voleibol e ginástica. O movimento repetido, provoca distúrbio do “turnover ósseo” numa região chamada de ístmo ou pars interarticularis, resultando em fratura por estresse. A quinta vértebra lombar é acometida na maioria dos casos. Além da prática esportiva, o aumento da lordose também pode aumentar a incidência de espondilólise Os testes diagnósticos para espondilólise incluem radiografias simples, cintilografia óssea, tomografia computadorizada e ressonância magnética. A tomografia computadorizada é o padrão ouro para demonstrar a fratura, no entanto, as desvantagens de usar a TC incluem a exposição à radiação e a incapacidade de diferenciar entre uma fratura metabolicamente ativa e uma fratura antiga, já, a ressonância magnética é útil na identificação precoce do edema medular, no entanto, não é tão boa quanto a tomografia computadorizada para demonstrar o traço de fratura.
Inicialmente, o indivíduo deve ser afastado da atividade esportiva por um período de 6 a 12 semanas, para diminuição do processo inflamatório e restabelecimento do correto “turnover ósseo”. Após o período de repouso, ocorre progressão para fortalecimento e refinamento do gesto esportivo para evitar nova sobrecarga. Estando o atleta assintomático, é liberada novamente a prática esportiva.
A grande maioria dos casos melhora com o tratamento clínico, no entanto, alguns indivíduos que não melhoram dos sintomas num período de 6 meses a 1 ano, devem ser submetidos a cirurgia para reparo da fratura, ou fusão do nível acometido.
A espondilólise faz com que ocorra perda do mecanismo de “gancho”, permitindo escorregamento da vértebra superior em relação a inferior, chamado de espondilolistese ístmica. Caso ocorra progressão desse escorregamento, as raízes nervosas do nível acometido podem ser comprimidas e também causar dor irradiada para o membro inferior.
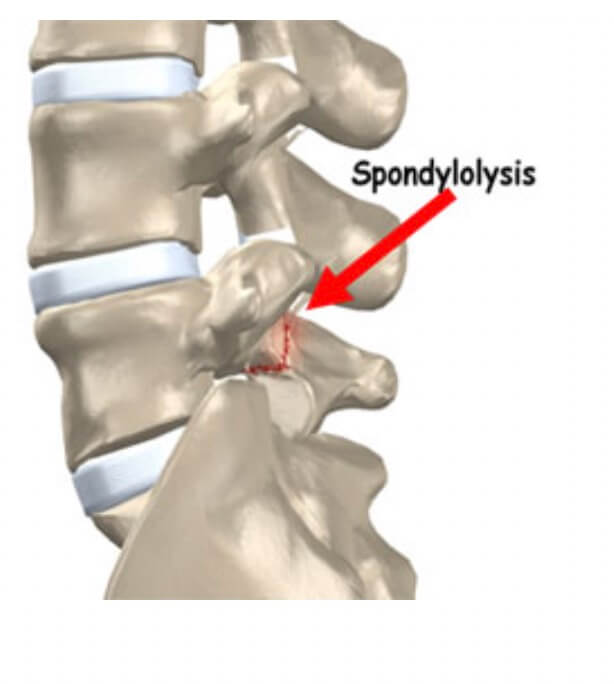
As espondilolisteses com até 50% de escorregamento, são chamadas de baixo grau e tem bom prognóstico com tratamento clínico, já nas de alto grau, normalmente é indicado tratamento cirúrgico para correção parcial ou total do escorregamento, descompressão das raízes nervosas e fusão do nível instável.

Atletas praticantes de modalidades com salto e rotação da coluna ou sobrecarga com movimentos de flexão do troco e levantamento de peso podem apresentar risco aumentado para hérnia de disco lombar. Modalidades com uso de capacetes pesados, traumas axiais na região da cabeça e flexão repetida do pescoço apresentam risco aumentado para hérnias de disco cervical.
Os sintomas podem ser somente dor lombar ou cervical, ou de dor irradiada para os membros dependendo do tamanho e localização da hérnia.
O tratamento segue as mesmas regras do paciente não atleta, mas deve levar em conta a necessidade de recuperação precoce e disponibilidade para fisioterapia intensiva. Inicialmente o atleta deve ser afastado da prática esportiva e iniciada medicação adequada e fisioterapia. Na falha do tratamento clínico, indica-se cirurgia.
A taxa de retorno a prática esportiva chega a 90% em atletas profissionais após microdiscectomia lombar após 6 meses, e 80% após descompressão e artrodese cervical após 1 ano. Atletas submetidos a artrodese cervical em 3 níveis ou mais, ou na coluna cervical alta (C1 e C2), apresentam contra-indicação para prática de esportes de contato.
De forma geral, o tratamento das hérnias de disco em atletas, evolui bem, seja ele clínico ou cirúrgico, com a grande maioria, retornando a prática profissional sem diminuição da performance.
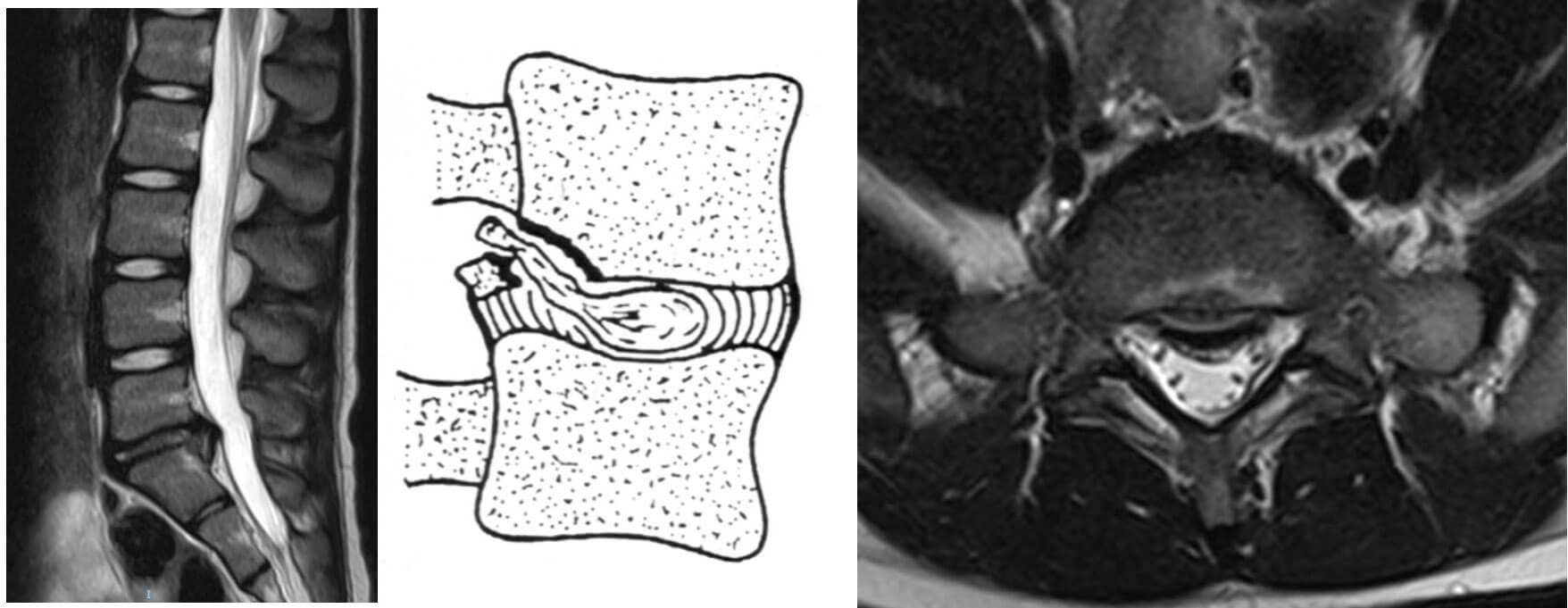
São lesões causadas por microtraumas de repetição, tipicamente encontradas em adolescentes e adultos jovens, nos quais o anel apofisário e o corpo vertebral apresentam-se incompletamente fundidos antes dos 18 anos de idade. Os corpos vertebrais de L4 e L5 são os locais mais acometidos. Jovens ginastas apresentam risco aumentado para essa lesão.
O material discal pode estruir através do defeito formado, causando uma hérnia de disco sem lesão do ânulo fibroso. O quadro clínico é muito semelhante ao da hérnia de disco lombar, com sintomas de lombalgia ou dor irradiada para o membro inferior quando existe compressão neural.
O tratamento também é semelhante ao da hérnia de disco lombar, com medicação e fisioterapia, sendo a descompressão cirúrgica reservada aos casos que não respondem positivamente ao tratamento clínico. O tempo de retorno ao esporte varia de 3 a 6 meses.
Estima-se que as neuropraxias ocorram pelo menos uma vez em mais de 50% dos atletas praticantes de esportes de contato.
As raízes mais altas (C5, C6 e C7), são as mais envolvidas. A duração dos sintomas pode variar de segundos a minutos, mas alguns sintomas, principalmente perda de força, podem persistir por semanas.
Existem dois mecanismos de lesão distintos: a lesão por tração ocorre no lado contralateral à inclinação, em atletas mais jovens, sem estenose ou outras alterações degenerativas. A lesão por compressão associada à extensão ocorre ipsilateral a inclinação, sendo mais comum em atletas mais velhos, que já apresentam alterações degenerativas nas radiografias prévias.
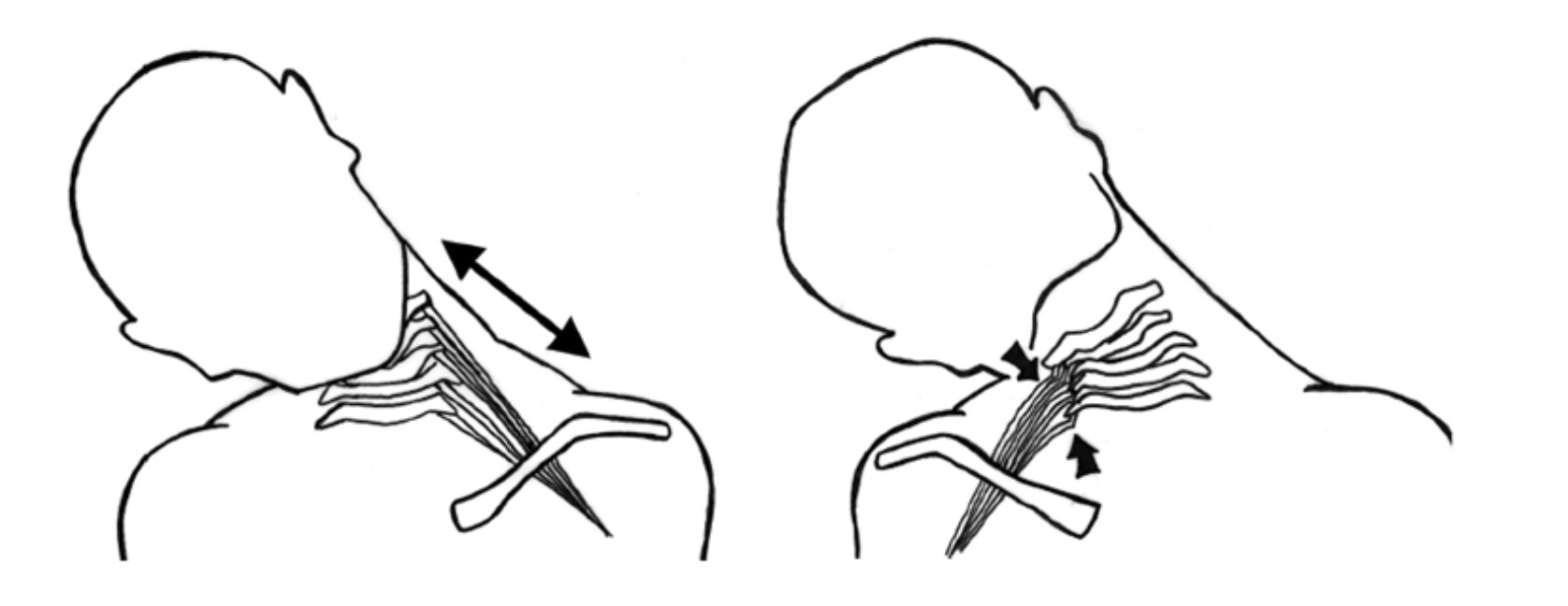
Mecanismos de lesão em tração e compressão das raízes cervicais.
A necessidade de exames de imagem ou eletroneuromiografia depende da persistência dos sintomas e do número de episódios. Radiografias podem revelar alterações degenerativas como estenose foraminal, hipermobilidade e instabilidade. A Ressonância Magnética da coluna cervical pode confirmar a estenose foraminal e anomalias do disco. A investigação do plexo braquial também é valida, podendo apresentar algum edema inferindo lesão.
A eletroneuromiografia pode ser realizada caso a fraqueza motora não melhore após duas semanas, e pode diferenciar lesões das raízes cervicais de lesões do plexo braquial, além de graduar o tipo de lesão em neuropraxia ou axoniopatia.

Seus sintomas incluem vários graus de distúrbios motores de perda de força a plegia completa podendo acometer dois ou quatro membros. Os distúrbios sensitivos também variam, de disestesia até anestesia. A duração dos sintomas é curta, geralmente 10 a 15 minutos, mas sintomas residuais podem persistir por 36 a 48 horas. A permanência estendida provavelmente não será considerada como praxia.
Essa lesão está associada à presença de estenose cervical, perda da lordose, fusão congênita, instabilidade e protrusões ou herniações discais. Os atletas devem ser avaliados por meio de Radiografias e Ressonância Magnética para verificar a integridade dos elementos espinais.
O mecanismo de lesão geralmente é a hiperextensão ou a carga axial associada à flexão ou extensão. A praxia é causada por um bloqueio fisiológico da condução nervosa, resultando em disfunção axonal do nervo periférico, sem lesão anatômica.
Tratamento e Retorno ao Esporte
O tratamento dessa lesão varia de acordo com a permanência dos sintomas, os corticosteroides podem ser utilizados, além de analgésicos e repouso.
Após o episódio de quadriparesia transitória, caso o paciente apresente radiografias e ressonância magnética normal, e completa resolução dos sintomas, com ADM preservada, poderá retornar a prática esportiva. Atletas que apresentem estenose cervical leve a moderada, sem evidência de lesão na medula, apresentam contraindicação relativa a pratica de esportes de contato. Na presença de estenose severa ou recorrência da quadriparesia, o atleta deve ser afastado dos esportes de contato, independente do grau e velocidade de recuperação.

A sacroileíte é uma inflamação da articulação sacroilíaca que pode causar dor lombar baixa. Pode ser causada por uma série patologias, incluindo alguns tipos de dor lombar inflamatória. A presença de sarcoileíte crônica é uma pista fundamental no diagnóstico de dor lombar inflamatória devido a várias formas de espondiloartrite, incluindo espondilite anquilosante. Atletas praticantes de corrida, principalmente em superfície irregular, apresentam risco aumentado para desenvolverem a sacroileíte.
Os sintomas mais frequentes são dor lombar baixa ou nas nádegas, que melhora com movimento e tende a piorar à noite ou no início da manhã. Muitas vezes é exacerbada em pé, ao subir escadas e correr. Também pode estar associada a poliartralgia em doenças reumatológicas.
Suas principais causas são artrite inflamatória (como espondilite anquilosante), lesões traumáticas e infecção. A gravidez também pode causar temporariamente inflamação da articulação, devido a frouxidão ligamentar causada pelos hormônios liberados nesse período.
O exame físico é importante no diagnóstico, no entanto, para avaliar definitivamente a presença de sacroileíte, são necessários de exames de imagem, como radiografia, tomografia computadorizada e ressonância magnética.
Outros exames laboratoriais também são úteis para avaliar as causas subjacentes da sacroileíte. Estes podem incluir: testes para infecção, teste genético para o HLA-B27, PCR e VHS (que também podem indicar uma condição inflamatória subjacente).
O tratamento inicial é clínico, a medicação varia com base na causa subjacente. Fisioterapia e exercícios regulares também podem ser muito úteis. Na fisioterapia, você receberá um programa de exercícios sob medida que inclui exercícios de alongamento, fortalecimento e postura.
As infiltrações na articulação sacroilíaca e denervação por radiofrequência, são utilizadas na falha do tratamento clínico. A cirurgia raramente é necessária, mas um procedimento de fusão articular pode às vezes ser útil se outros métodos forem ineficazes.

Abordagens Minimamente Invasivas
Por se tratarem de procedimentos muito pouco invasivos e com resultados efetivos quando bem indicados, a indicação dos bloqueios e infiltrações na coluna vem aumentando nos últimos 5 anos. Além de tratar o sintoma, muitas vezes de forma definitiva, os bloqueios e infiltrações também tem uma função diagnóstica, já que a melhora, comprova que a estrutura-alvo do procedimento, era o fator gerador. As principais estruturas que podem ser alvo de infiltrações e bloqueios são: raiz nervosa lombar (infiltração transforaminal), articulações facetarias (Infiltração do ramo medial ou intra-articular), disco intervertebral (infiltração transforaminal ou do gânglio de L2), cóccix (infiltração do gânglio ímpar).
Indicada para pacientes que apresentam dor glútea ou irradiada para o membro inferior, essa infiltração é guiada por radioscopia ou tomografia, utiliza-se solução com anestésico, corticoide e soro fisiológico.
Existem duas situações onde esse tipo de procedimento tem maior efetividade:
• Algumas protrusões discais ou pequenas hérnias, ao entrarem em contato com a raiz do nervo, provocam inflamação (agressão química), diferente de uma hérnia grande e extrusa, onde o principal fator agressor é a compressão mecânica.
• A doença degenerativa da coluna evolui lentamente, com isso, as estruturas nervosas da coluna, principalmente na região lombar, são capazes de se adaptar a pequenas compressões e espaços restritos. No entanto, quando isso avança um determinado limite, ou algum evento, como esforço atípico, pequeno trauma e até mesmo uma posição errada ou movimento brusco, podem provocar a inflamação da raiz nervosa, e o paciente passa a apresentar crise de dor irradiada para a região glútea e membro inferior.

A infiltração ajuda a desinflamar o nervo, levando o paciente de volta a situação que estava antes da crise. Sem dor, o paciente poderá iniciar um programa de reabilitação para prevenir novas crises.
As infiltrações facetarias ou bloqueio do ramo medial (inervação da faceta articular), servem para tratar dor lombar de causa articular. A degeneração articular, com desgaste da cartilagem, sinovite, deformação anatômica e perda da congruência, causam dor lombar, muitas vezes refratária ao uso de analgésicos e anti-inflamatórios orais.
A infiltração de corticoide e anestésico busca desinflamar a articulação e promover uma quebra do mecanismo contínuo de dor. Com isso, o paciente poderá sair da crise e iniciar um programa de reabilitação para melhorar a postura, perder peso e fortalecer a musculatura, diminuindo a sobrecarga nas articulações, evitando novas crises.

A região posterior (dorsal) do disco intervertebral possui inervação complexa, o nervo sinovertebral transmite o estimulo doloroso de um disco degenerado e inflamado para o tronco simpático, e na altura de L2 essa “informação” de dor lombar discogênica é transmitida até a medula e cérebro.
O bloqueio do gânglio de L2 com anestésico, “quebra” esse ciclo de transmissão e memória da dor e juntamente com a infiltração de anestésico e corticoide na região posterior do disco, pode aliviar uma crise de dor discogênica, permitindo que o paciente possa sair da crise e iniciar um programa de reabilitação para melhorar a postura, perder peso e fortalecer a musculatura, diminuindo a sobrecarga no disco intervertebral, evitando novas crises.

O bloqueio do gânglio ímpar é utilizado em pacientes que apresentam coccigodínia (dor no cóccix), refratária a medicação via oral e fisioterapia, as principais causas são traumáticas, variações anatômicas, hipermobilidade do cóccix e sobrecarga local (má postura ao sentar).
O gânglio ímpar inerva a região do cóccix e transmite o estimulo doloroso para o tronco simpático, seu bloqueio com anestésico, associado a infiltração local com corticoide e anestésico, alivia a crise de dor no cóccix, e diminui a inflamação local, permitindo que o paciente possa sair da crise e iniciar um programa de reabilitação.

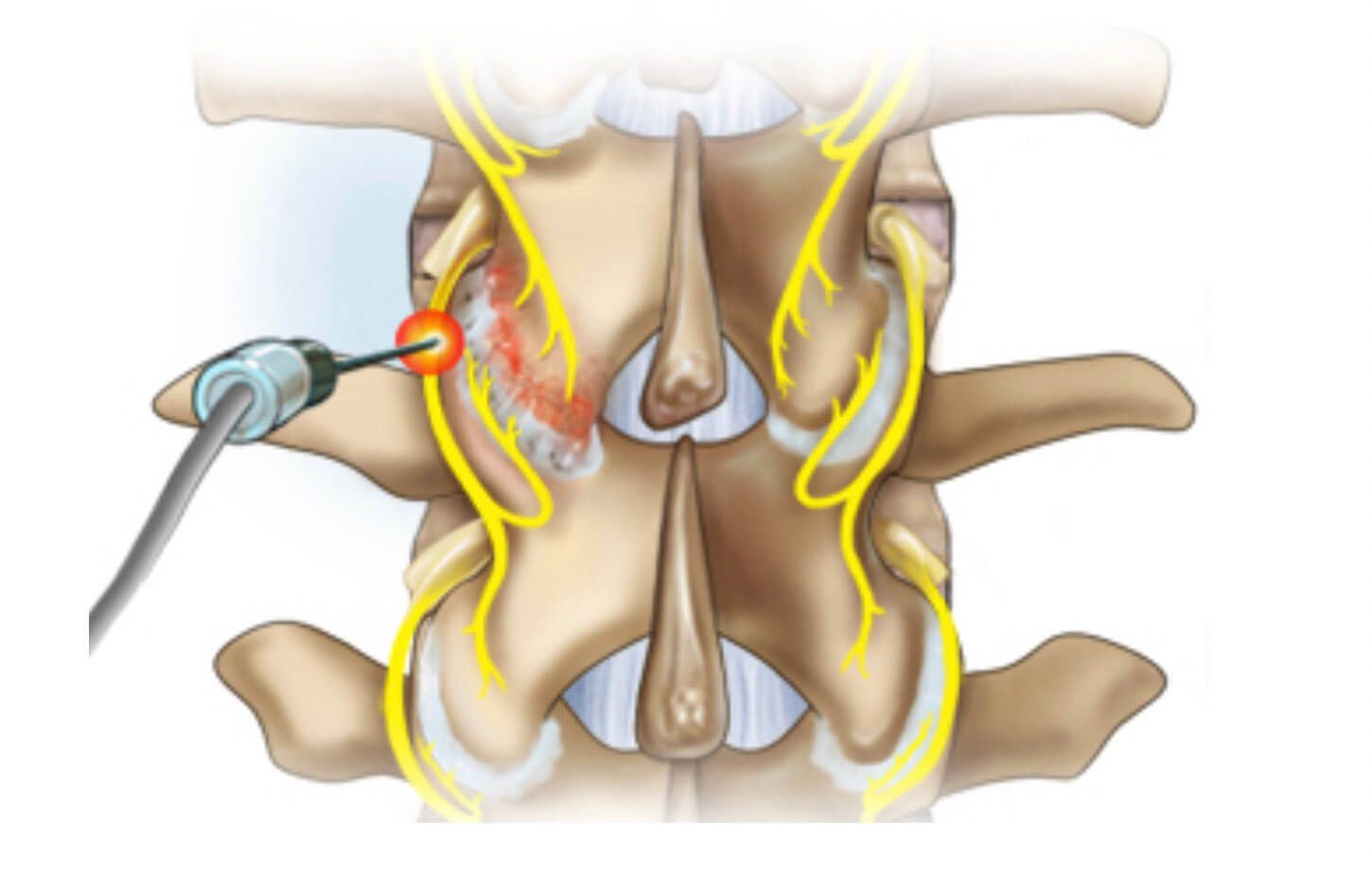
A denervação por radiofrequência está indicada para pacientes com dor lombar de causa facetária, que obtiveram melhora provisória da dor após bloqueio do ramo medial (inervação da articulação). Por provocar lesão térmica do ramo medial, esse procedimento proporciona alivio prolongado da dor lombar axial.
Com a melhora da dor lombar, o paciente estará apto a iniciar um programa de reabilitação para melhora da postura e fortalecimento muscular.
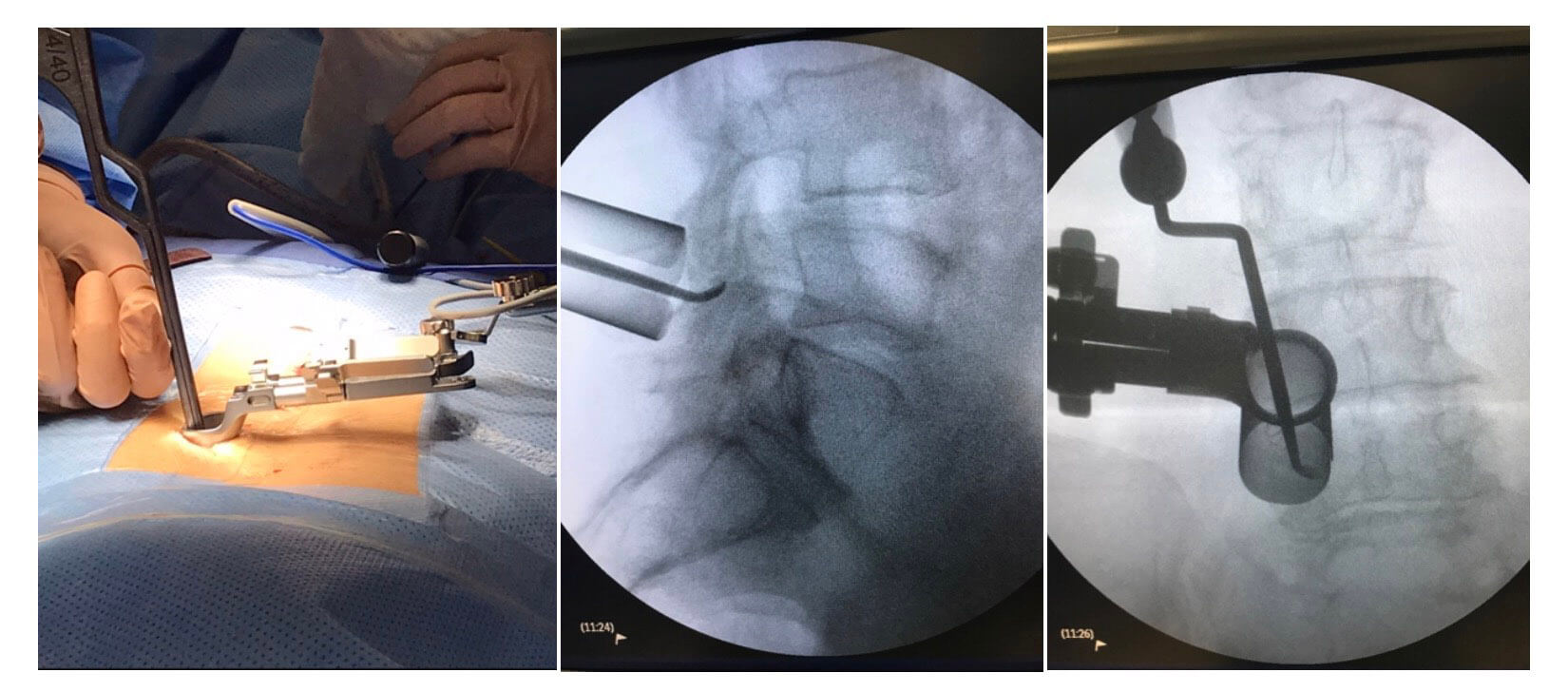
As descompressões tubulares usam acesso menos invasivo ao local da coluna a ser abordado na cirurgia. Além do afastador tubular, o procedimento necessita de instrumento de magnificação e iluminação (microscópio ou lupa e foco luminoso).
A abordagem menos invasiva, seja ela através do músculo ou no plano entre os músculos, provoca menor lesão tecidual e não desinsere a musculatura da lâmina e processo espinhoso (parte óssea), proporcionando melhor cicatrização e mais rápida recuperação.
Essa abordagem pode ser realizada para pequenas descompressões no tratamento da hérnia de disco e estenose de canal.
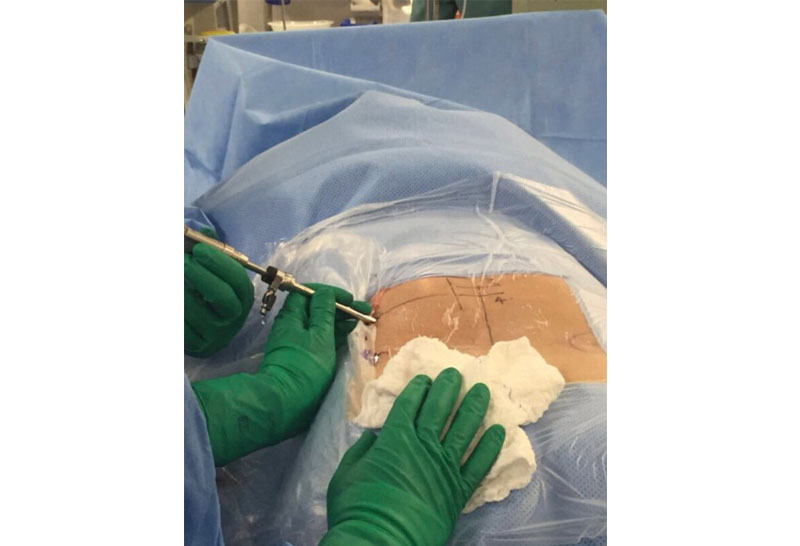
As indicações de cirurgia endoscópica da coluna vêm aumentando significativamente na última década. O material para realização desse tipo de abordagem foi aprimorado, tornando o procedimento, muitas vezes semelhante em termos anatômicos a abordagem convencional aberta.
Diferente da artroscopia de outras articulações onde os portais de acesso para a câmera e instrumentais são distintos, na endoscopia de coluna, tudo é realizado por um único portal, já que a câmera vem acoplada a cânula de trabalho.
Existem dois principais acessos à coluna: o transforaminal, onde as descompressões são realizadas pelo orifício lateral de saída da raiz nervosa (forâme); e o interlaminar, semelhante a maioria das descompressões abertas convencionais.
As melhores indicações para abordagem endoscópica são pequenas hérnias centro-laterais ou foraminais. No entanto, com a evolução dos instrumentais e experiência do cirurgião, podem ser realizadas cirurgias mais complexas como de hérnias extrusas com migração, estenose óssea e compressões na coluna torácica e cervical.
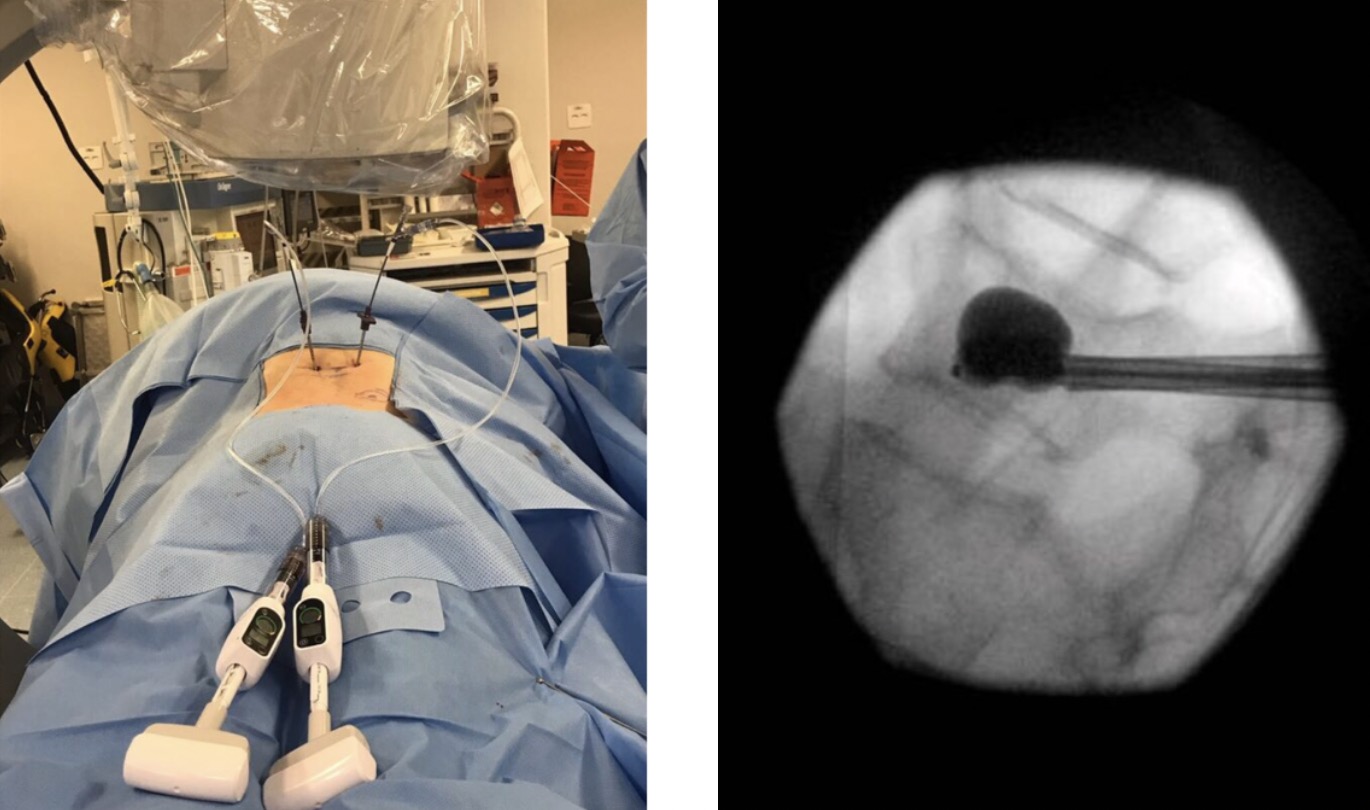
A cifoplastia é utilizada para tratamento de fraturas por insuficiência, principalmente em pacientes com osteoporose ou acometidos por doença neoplásica na coluna (mieloma múltiplo, tumores primários da vértebra e metástases).
O procedimento consiste em, de forma percutânea, acessar o corpo da vértebra com uma cânula, e insuflar um balão com soro, para criar uma cavidade, que após a retirada do balão, é preenchida com cimento ósseo.
As fraturas subagudas (ocorridas a menos de 3 meses), sem melhora da dor com uso de colete e analgésicos, e, com perda de altura progressiva do corpo vertebral, mas que ainda apresentam mais de 30% da altura preservada, são as que mais se beneficiam da cifoplastia.
O fato de primeiramente se criar uma cavidade no corpo vertebral, permite que o cimento ósseo seja infundido com menos pressão, diminuindo a chance de extravasamento do cimento em alta temperatura para o canal vertebral. O procedimento, além de estabilizar a fratura, melhorando a dor, também pode recuperar parte da altura do corpo vertebral.
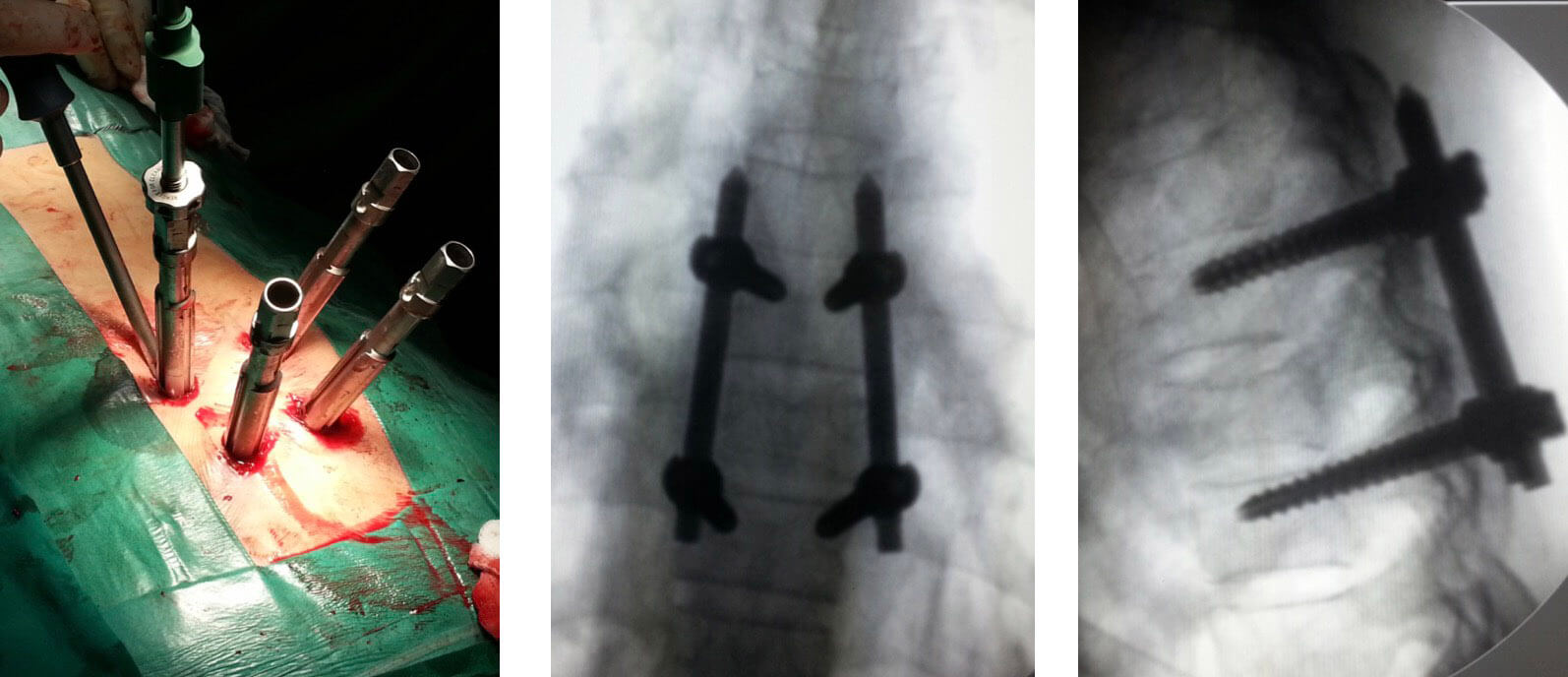
A artrodese de um nível na coluna, consiste na fusão desse nível, normalmente realizada com a colocação de parafusos pediculares.
As principais indicações de artrodese na coluna, são instabilidades causadas pela doença degenerativa; como escorregamento da vértebra (espondilolistese), deformidades (escolioses e desequilíbrio sagital) ou associadas a grandes descompressões.
Somente a colocação dos parafusos (instrumentação), não é suficiente para uma boa artrodese. É necessário uso de enxerto ósseo autólogo e/ou sintético para haver fusão.
A artrodese menos invasiva, consiste em colocar os parafusos de forma percutânea, guiada por radioscopia, associada a colocação de um dispositivo com enxerto, no espaço discal, entre os corpos vertebrais (dispositivo intersomático ou “cage”).
A vantagem da colocação de parafusos percutâneos é a menor agressão a musculatura, possibilitando recuperação precoce e menor dor pós-operatória.